La rivoluzione dei NAO nella cura dei pazienti con Fibrillazione Atriale.
Dai problemi risolti ai problemi aperti

Dott. G. Marino Benvenuto
Cardiologia Casa di Cura Villa Berica Vicenza
La Fibrillazione Atriale (FA) è l’aritmia più frequente nella pratica clinica: colpisce circa il 2% della popolazione generale nei paesi occidentali, con una prevalenza progressiva nelle decadi di età, da meno dell’0,5 fino a 60 anni e progressivamente a circa il 10% oltre gli 80 anni. Fig.1

In Italia in particolare vi sono circa 500 mila pazienti in FA con oltre 60mila nuovi casi/anno; entro 30 anni si prevede altresì un raddoppio di tali numeri.Essa è causa di 1/3 degli strokes gravi e fatali e costituisce pertanto il peggior outcome della FA stessa, oltre ad altri eventi (trombo-embolismo arterioso, infarto, scompenso cardiaco, mortalità cardio-vascolare e generale). Lo stesso ictus per FA è clinicamente più grave rispetto agli ictus per altra eziologia cerebrovascolare, con una mortalità a 30 giorni elevata, circa il 15% e con una disabilità maggiore in ogni fase da quella acuta fino ad 1 anno. Fig.2. La Terapia Anticoagulante Orale (TAO) diventa pertanto vera “terapia salvavita” per tali pazienti, sia in prevenzione primaria che

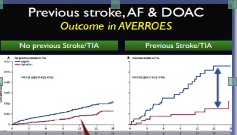
soprattutto secondaria (come dimostrato già nello studio AVERROES del 2011 nel confronto tra aspirina e apixaban, in soggetti che non potevano assumere warfarin. Fig.3
L’azione dei NAO si esplica con un meccanismo specifico sulla cascata coagulativa proprio nel punto comune delle due vie, estrinseca ed intrinseca, in modo “chirurgica” sul fattore Xa o Iia noto come trombina, in confronto con i dicumarolici antagonisti vit.K (AVK) che invece hanno un’azione multisito su vari fattori di entrambe le vie della cascata.
Quindi mentre il warfarin mostra un’ampia variabilità farmacodinamica (e anche farmacocinetica) con finestra terapeutica spesso mutevole (espressa dai valori di INR con uso di dosi ampiamente variabili da 1/2 a 2 cps/di), i NAO offrono all’opposto una farmacodinamica e cinetica stabili e prevedibili con uso di dosi fisse e un facile utilizzo senza monitoraggio. Inoltre la risposta terapeutica è rapida così come l’interruzione, in caso di necessità per traumi emorragie o atti chirurgici elettivi/urgenti. Anche la disponibilità di antidoti è ora una realtà ed infine questi farmaci hanno una minima interazione con farmaci e cibo. Per tutte queste proprietà oggi sono universalmente preferiti dai pazienti come dai caregivers rispetto agli AVK e tutti concordano una migliore “qualità di vita” dei pazienti stessi, oltre che di tutti i medici e caregivers che hanno in cura questi pazienti. Il rapporto costo-efficacia risulta favorevole anche per il SSN con una riduzione di ictus ed emoorragie da ospedalizzare o invalidanti ed anche per il sistema assicurativo-pensionistico INPS.
Le stesse Linee Guida Europee sin dal 2012 fino alle ultime del 2020 confermano l’indicazione 1-A con preferenza dei NAO rispetto a AVK nei pazienti con un CHA2DS2-VASc risk score di almeno 2: esse anche indicano di evitarne l’uso in caso di risk score 0 o 1 se donna, dal momento che il rapporto di beneficio netto tra strokes (efficacia) ed emorragie (sicurezza) in tali casi è nullo se non addirittura negativo. Dai vari studi registrativi RCT e poi anche dai Registri e Surveys successivi tale rapporto è risultato decisamente a favore dei NAO: si è ottenuta una doppia riduzione dei due rischi, come risulta dalla nota metanalisi di Ruff CT et al. Lancet 2014. Fig 4
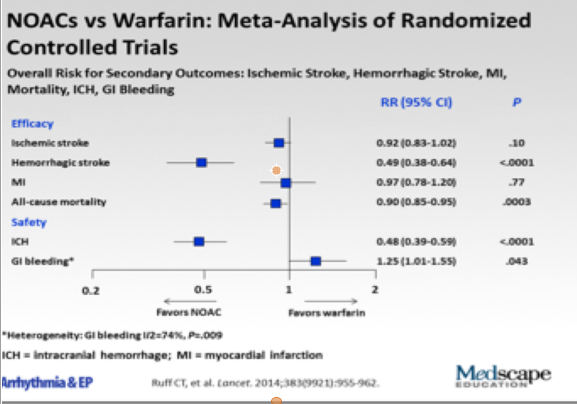
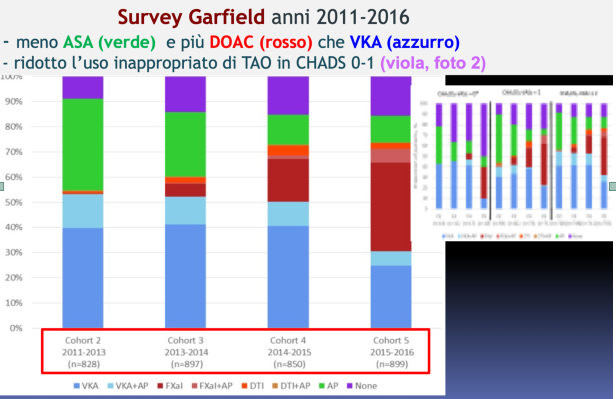
L’efficacia è maggiore (RR=0,5) sia nelle forme di stroke emorragico che nelle gravi emorragie intracraniche (ICH). Le stesse ICH da AVK vengono segnalate dai Neurologi che operano nelle stroke-unit più gravi e fatali rispetto a quelle da NAO. Oltre a ciò, l’uso dei NAO ha migliorato nel tempo la stessa indicazione clinica alla TAO: come si evince dalla nota Survey GARFIELD sulla FA dagli anni 2011 al 2016 si è osservata una minore inappropriata indicazione ad ASA rispetto alla TAO ed inoltre una progressiva migrazione dall’uso di AVK ai NAO.
Ancor più una opportuna aderenza alle Linee Guida con non prescrizione di TAO nei pazienti con CHADS2 score di 0 o 1. Fig 5, graf A e B.
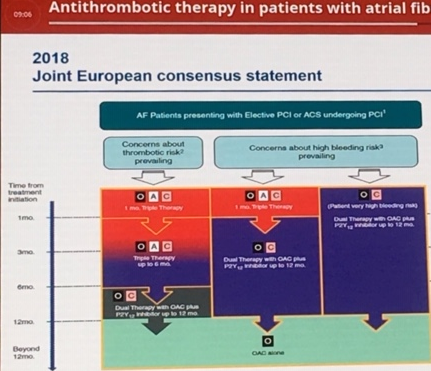
Esistono dei settings clinici specifici dove il vantaggio dei NAO rispetto a warfarin sono stati determinanti ed hanno cambiato la pratica clinica quotidiana. In particolare pazienti con FA che vanno incontro a sindrome coronarica acuta (SCA) STEMI N-STEMI e/o rivascolarizzazione con stents, dove l’indicazione terapeutica della doppia antiaggregazione si somma a quella della TAO: con tale ‘triplice terapia’ l’elevato rischio emorragico che si procura al paziente per prevenire gli outcomes di ischemia coronarica e strokes è stato significativamente ridotto associando un NAO con un inibitore di P2Y12 (clopidogrel Ticagrelor o Prasugrel) e quindi passando da triplice a duplice antitrombosi (“less is more”). Gli studi preliminari prima con Rivaroxaban (PIONEER AF-PCI Sudy,2016) seguiti dal Dabigatran (REDUAL-PCI,2017) ed infine con Apixaban (AUGUSTUS Trial,2019) ed Edoxaban (ENTRUST-AF-PCI,2019)tutti eseguiti in confronto alla triplice terapia con warfarin hanno concordato nel preferire uno shift precoce, generalmente entro 1 mese (in base al doppio rischio trombotico/emorragico del paziente) alla ‘duplice terapia’ di antipiastrinico con NAO, sempre preferendo un inibitore P2Y12 ad ASA, come poi accolto e suggerito dalle ultime Linee Guida Americane ed Europee. Figg.6-7

Un altro frequente setting clinico che ha cambiato la pratica quotidiana è la gestione della Cardioversione Elettrica (CVE) nei Day Hospital. Aver potuto sostiuire il warfarin con un NAO (tutti e 4 hanno studi RCT ad hoc) nella preparazione con anticoagulazione 3-4 settimane prima e le 4 settimane dopo la CVE ha permesso una semplificazione dei tempi e risorse per la gestione della CVE in DH (con AVK gli INR sono spesso
altalenanti e fanno ritardare la procedura), ottenendo anche una riduzione degli eventi strokes/embolismi sistemici oltre che delle emorragie. L’unico controllo da attuare è quello di documentare l’aderenza dei pazienti all’assunzione costante del NAO:
nei casi dubbi o pazienti con alto rischio trombotico in atrio sinistro si esegue un Eco transesofageo per esplorare l’atrio e l’auricola sinistra. Vedi come esempio il grafico dello studio EMANATE con Apixaban e poi la Flow-chart della CVE con NAO. Fig 8

Una condizione clinica frequente nei pazienti con FA è la nefropatia cronica con lieve-moderato o severo grado di insufficienza renale come valutata col dosaggio della creatinina o ancor meglio con la stima della e-GFR. Tale condizione di comorbidità ha un impatto ancor maggiore sul rischio tromboembolico ed emorragico dei paz con FA, così come la stessa FA determina un progressivo peggioramento della funzione renale nel tempo, sia per ragioni emodinamiche che per l’uso di farmaci potenzialmente nefrotossici, tra cui gli stessi anticoagulanti specie il warfarin. Figg.9-10


Gli AVK, tra cui il warfarin, sviluppano una inibizione dell’enzima ɤ-carbossilasi vit K dip. dell’acido glutamico presente nella matrice metallo-proteica vascolare del circolo renale e ciò produce nel tempo una calcificazione dei vasi renali con conseguente riduzione della funzione emuntoria renale. Rispetto agli AVK i NAO permettono nel follow up una migliore protezione vascolare renale documentata dai vari studi, valutata vuoi come minore declino e-GFR o come minore raddoppio della creatinina o ancora come minore incidenza di insufficienza renale acuta/cronica nel follow-up. Figg.11-12

Esiste inoltre un quadro clinico di Nefropatia acuta da warfarin
(Warfarin-induced Nephropaty) caratterizzata da un incremento acuto di INR >3 e creatinina inspiegabili, con progressione accelerata verso l’insufficienza renale acuta: le biopsie mostrano ostruzione dei tubuli renali da calchi di globuli rossi. La sua prevalenza è stimata in circa un terzo di pazienti con Insufficienza renale cronica e terapia con warfarin e in circa il 15% di pazienti senza insufficienza renale cronica preesistente; la mortalità ad 1 anno aumenta significativamente nei pazienti colpiti da tale complicanza.
Una recente metanalisi di Zou R. et al.,201 con i 4 studi registrativi RCT dei NAO su 72mila pazienti ha mostrato ad un FU di 24 e 30 mesi una significativa minore progressione di riduzione di e-GFR
rispetto ai pazienti in warfarin, per cui ormai vanno fugati i dubbi
sull’uso dei NAO nella insufficienza renale lieve-moderata fino
almeno fino a e-GFR di 30 per dabigatran e 15 per gli altri. Fig 13

Uno speciale setting clinico di utilizzo dei NAO è nei pazienti oncologici,ma questo argomento merita una presentazione a parte.
Ma non è … “tutto oro ciò che luccica”: questo perchè nella vita reale la terapia della FA con con tutti e 4 NAO non segue le proporzioni degli studi RCT, sia nel dosaggio che nel grado di aderenza.
Per questa realtà le motivazioni possono essere diverse, dipendendo soprattutto dalle particolari situazioni cliniche ed anche dalle barriere sociali economiche o culturali dei pazienti ma anche dal timore di noi medici o anche da non adeguato impegno comunicativo a tutti i livelli.
Infatti vi sono oggi ancora due problemi clinici aperti, da tenere in debito conto:
1) rischio di sottodosaggio, se non appropriato secondo criteri suggeriti dagli studi registrativi e dalle Linee Guida
2) aderenza incompleta alla terapia sia nelle nelle doppie (dabigatran ed apixaban) che nelle monosomministrazioni (rivaroxaban ed edoxaban).
Per definizione la mancata aderenza è valutata come assunzione < 80% delle dosi/anno. In entrambi i casi il rischio è di non proteggere adeguatamente i pazienti coinvolti da episodi di strokes e/o embolismi arteriosi pur lasciando pressoché inalterato il rischio emorragico. Infatti in una recente analisi di circa 6000 pazienti con FA e CHADS2 >2, presentata alla International Stroke Conference USA ,2019, oltre il 40% aveva assunto una dose ridotta off-label: dopo un FU di circa 2 anni i pazienti con dosi di NAO off-label presentavano tassi – pur aggiustati per caratteristiche cliniche- maggiori di ictus infarti e mortalità, senza una differenza significativa nel sanguinamento, rispetto ai pazienti con dosi standard.Pertanto il rischio è di non curare bene i nostri pazienti, non proteggendoli dal maggior rischio tromboembolico e senza nessun significativo beneficio in sicurezza.
In conclusione, l’ingresso dei NAO nella terapia dei pazienti con FA a rischio tromboembolico ha realmente rivoluzionato lo scenario clinico così come la nostra pratica clinica quotidiana di cura dei nostri pazienti, offrendo loro maggiore protezione antitrombotica specie gli ictus e soprattutto un minore rischio emorragico. La loro sicurezza è nettamente superiore agli storici anticoagulanti ad azione anti vit.K specie nella riduzione del 50% delle emorragie intracraniche così invalidanti e spesso fatali.
Dr. G. Marino Benvenuto
Cell. 347-5733293
Letture consigliate:
- Heidbuchel H, Verhamme P, Alings M, et al. Updated European Heart RhythmAssociation practical guide on the use of non-vitamin-K antagonist anticoagulants n patients with non-valvular atrial fibrillation: executive summary. Eur Heart J. 2016
- R. Cemin1 et al. Dieci quesiti in attesa di risposta sull’utilizzo dei nuovi anticoagulanti orali nella fibrillazione atriale. G. It. Cardiologia, 2016
- F.Pelliccia et al. I nuovi anticoagulanti orali nel mondo reale:il valore aggiunto dei dati dei registri e degli studi osservazionali. G. It Cardiologia, 2016
- Ruff CT, Giugliano RP, Braunwald E, et al. Comparison of the efficacy and safety of new oral anticoagulants with warfarin in patients with atrial fibrillation: a meta-analysis of randomised trials. Lancet 2014



